Analgesia & Sedation
نقش اصلی ما در مراقبت از بیمار ، نه تنها نجات جان او که در بعضی موارد غیر ممکن است ، بلکه تسکین درد و رنج اوست . رژیم های دارویی ضد درد و سداتیو ، در این فصل توضیح داده شده اند تا شما بتوانید از آنها برای ایفاء نقش خود استفاده نمایید .
الف ) مخدر ها (Opioids) :
تسکین درد در بیماران ICU تقریبا همیشه به وسیله مسکن های مخدر انجام می شود که از مشتقات طبیعی تریاک (Opium) هستند و با تحریک گیرنده اپیوئید در سیستم عصبی مرکزی اثرات خود را اعمال می کنند . تحریک گیرنده های اپیوئیدی ، طیف وسیعی از آثار سودمند و زیان آور را به دنبال دارد .
- اثرات مفید شامل تسکین درد ، آرامبخشی (Sedation) و سرخوشی (Euphoria) می باشند .
- آثار جانبی شامل تضعیف سیستم تنفسی ، برادیکاردی ، افت فشار خون و کاهش حرکات روده ای است .
- اثرات ضد درد این دارو ها معمولا همراه با آرام بخشی خفیف تا متوسط می باشد ، اما فراموشی ایجاد نمیکنند .
اپیوئیدهای وریدی : رایج ترین این دسته دارو ها مورفین (Morphine) ، فنتانیل (Fentanyl) و هیدرومورفین (Hydromorphine) می باشند . در جدول زیر این دارو ها مقایسه شده اند .
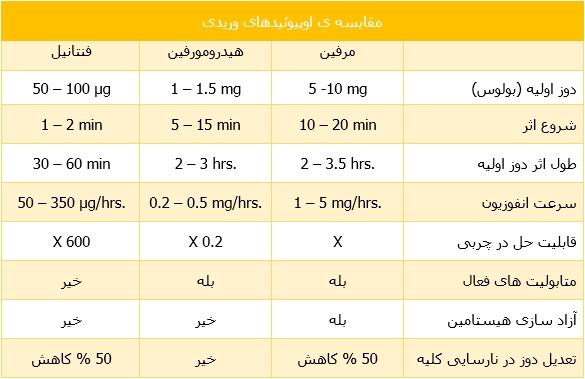
مورفین و فنتانیل :
- اثر سریع دارویی ، فنتانیل سریع الاثر تر از موفین است (به دلیل قدرت حل شدگی سریع آن در چربی) ، در نتیجه تنظیم دوز (Titration) آن نیز سریع تر انجام می شود .
- مورفین به دلیل تحریک آزادسازی هیستامین میتواند اثرات اتساع عروقی و کاهش فشار خون داشته باشد در حالی که فنتانیل اثرات مذکور را ایجاد نمی کند . این امر میتواند برتری فنتانیل را در بیمارانی که دچار اختلالات همودینامیک هستند در مقایسه با مورفین نشان دهد .
- اپیوئید ها در کبد متابولیزه شده و متابولیت های آن از راه ادرار دفع می شود . مورفین متابولیت های فعالی تولید می نماید که در اختلالات کلیوی سبب تجمع آنها در بیمار شده ، در حالی فنتانیل متابولیت فعال ندارد .
- تنها مورد ضعف فنتانیل تمایل آن به تجمع در مغز است (به دلیل قدرت حل شوندگی زیاد آن در چربی) که باعث می شود اثرات دارو تا ۴ ساعت بعد از انفوزیون مداوم ، باقی بماند . به این دلیل فنتانیل به عنوان یک عامل ضد درد برای دراز مدت مناسب نیست . در اختلالات کلیوی باید دوز فنتانیل را تعدیل کرد ، زیرا در این شرایط حساسیت به مخدر ها افزایش می یابد .
پتدین (Pethidine)
پتدین (مپریدین ، دومرول) یک ضد درد اپیوئیدی با سمیت دارویی زیاد است . یکی از محصولات حاصل از متابولیسم پتدین یعنی نورمپریدین (normeperidine) به آهستگی از کلیه ها دفع می شود و تجمع آن ها می تواند موجب تحریکات عصبی به همراه آزیتاسیون ، دلیریوم و تشنج شود .
- تجمع متابولیت های سمی پتدین معمولا متعاقب مصرف مکرر آن ایجاد می شود ، بخصوص در بیماران ICU که اغلب دچار اختلال عملکرد کلیه هستند ، احتمال مسمومیت بالاست ، در نتیجه مصرف روتین پتدین در بیماران بخش ICU توصیه نمیگردد .
- اگر چه پتدین در تسکین درد های کله سیستست و پانکراتیت نسبت به سایر اوپیوئید ها بهتر است ، اما مطالعات نشان داده اند توانایی ایجاد اسپاسم در اسفنگتر اودی (Oddi) و افزایش فشار داخل کیسه صفرا ، برای پتدین و مورفین برابر و یکسان است .
- پتدین در کنترل لرز (Shivering) داروی انتخابی است و به مورفین ترجیح داده می شود . در بیماران پس از جراحی قلب ، تزریق ۲۵ میلیگرم پتدین به صورت وریدی میتواند در عرض چند دقیقه سبب کنترل لرز شود .
اثرات جانبی :
اثرات شایع جانبی داروهای اپیوئیدی در زیر آورده شده است :
- تضعیف سیستم تنفسی
- اثرات قلبی عروقی
- کاهش حرکات روده
Respiratory Depression :
مصرف اپیوئیدها از طریق یک مکانیسم مرکزی وابسته به دوز ، سبب کاهش تعداد تنفس و همچنین حجم جاری می گردد . با این وجود تضعیف تنفسی قابل توجه و هایپوکسمی زیاد شایع نیست. تضعیف سیستم تنفسی به خصوص در بیماران دچار سندروم آپنه حین خواب و هایپرکاپنی مزمن دیده می شود
(Cardiovascular Effects)
اپیودیدها می تواند سبب کاهش نسبی فشار خون و تعداد ضربان قلب و همچنین کاهش فعالیت سمپاتیک (اثر سداتیو) و افزایش فعالیت پاراسمپاتیک شوند . اما غالباً این عوارض به خصوص در بیماران خوابیده در بستر ، خفیف و قابل تحمل است . بعضی از اپیوئید ها مانند مورفین موجب تحریک آزاد سازی هیستامین شده و در نتیجه باعث کاهش بیشتر فشار خون می شوند .
- در شرایطی همچون هیپوولمی یا نارسایی قلب ، ممکن است کاهش فشار خون شدید باشد (به علت کاهش فعالیت سمپاتیکی ) یا زمانی که اپیوئید ها همراه با بنزودیازپین ها تجویز شوند .
- این افت فشار خون به ندرت تهدید کننده حیات بوده ، معمولاً به جایگزینی حجم و قرار دادن بیمار در وضعیت خوابیده (Supine) پاسخ می دهد .
(Bowel Motility)
تحریک گیرنده های اپیوئیدی در روده می تواند موجب کاهش حرکات پریستالتیسم ، در نتیجه بروز مشکلاتی نظیر عدم تحمل تغذیه روده ای و ایلئوس در بیماران پس از جراحی شود . در برخی بیماران با بیماری مزمن و وخیم کاهش حرکات روده ای می تواند منجر به ریفلاکس تغذیه روده ای به دستگاه تنفسی فوقانی شده و متعاقب آن ریسک پنومونی آسپیراسیون را افزایش می یابد . با کمک داروهایی که سبب بلوک گیرنده های اپیوئیدی در روده می شود می توان اثر فوق را کاهش داد .
- یکی از این داروها آلویموپان (Alvimopan) است که می تواند با مصرف ۱۲ – ۶ میلی گرم خوراکی دو بار در روز سبب کاهش بروز ایلئوس پس از جراحی شود .
- همچنین تزریق نالوکسان به میزان ۸mg هر ۶ ساعت اثر کاهنده اپیوئیدها روی حرکات روده ها را از بین می برد .
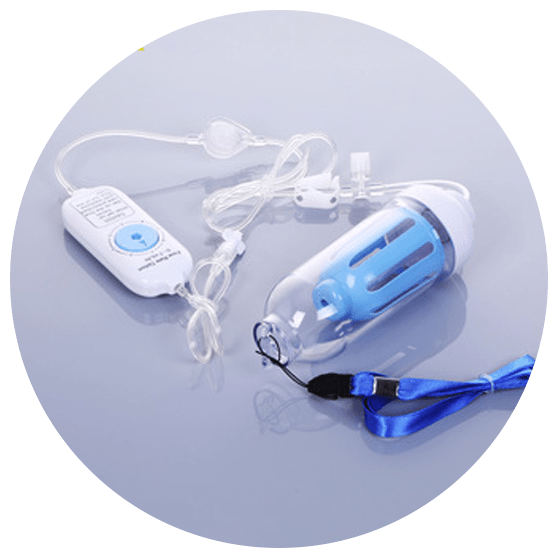 ضد درد های کنترل شونده توسط بیمار (PCA) :
ضد درد های کنترل شونده توسط بیمار (PCA) :
در بیمارانی که هوشیاری دارند و نسبت به محیط اطراف خود آگاهند ، استفاده از روش بی دردی قابل کنترل با بیمار (PCA) ، در مقایسه با روش های معمول تجویز مخدر ، میتواند باعث کنترل موثر درد و رضایتمندی بیشتر بیمار شود . این روش در مقایسه با روش قدیمی تجویز ضد دردهای اپیوئیدی برتری دارد . در این روش از پمپ های مخصوص استفاده می شود که توسط خود بیمار کنترل می شود . با احساس شروع درد ، بیمار با فعال کردن پمپ مقداری از دارو را دریافت می نماید . متعاقب هر نوبت مصرف ، پمپ برای یک مدت تعریف شده ای غیر فعال می شود که از دریافت بیرویه دارو جلوگیری شود .
ب) ضد دردهای غیر اپیوئیدی
تنها ضد درد غیر اپیوئیدی و تزریقی در ایالات متحده کترولاک (ketorolac) است .
کترولاک :
کترولاک یک ضد التهاب غیر استروئیدی (NSAID) است که اثرات ضد درد آن ۳۵۰ بار قوی تر از آسپرین می باشد . این دارو موجب تضعیف تنفسی نمی شود اما دیگر اثرات جانبی آن ، مصرف این دارو را محدود کرده است . این دارو معمولا به همراه اپیوئید ها به عنوان ضد درد در بیماران پس از جراحی استفاده می گردد .
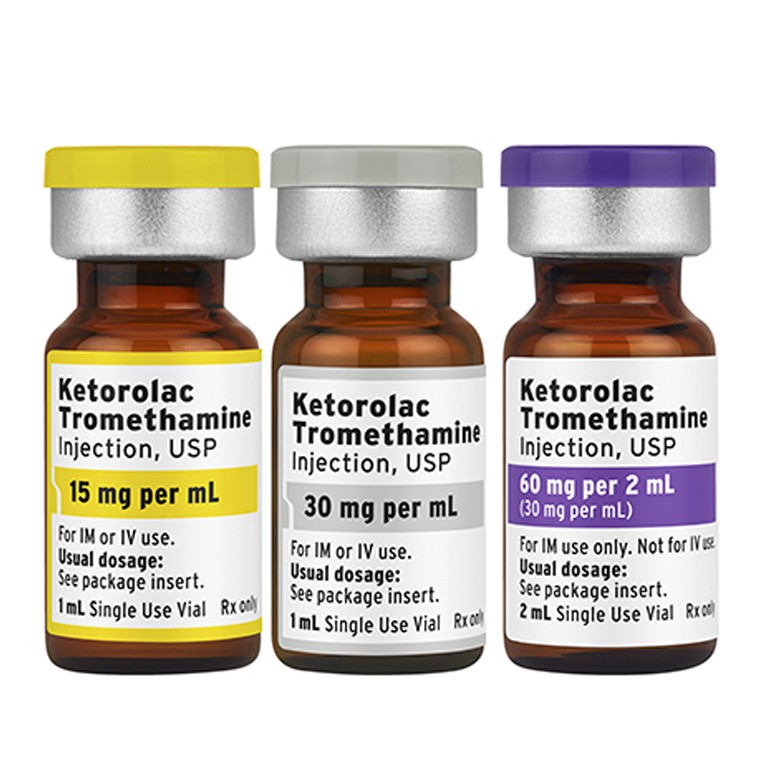
مقدار مصرف :
- کترولاک را می توان به صورت وریدی یا عضلانی مورد استفاده قرار داد .
- در بیماران کمتر از ۶۵ سال ، مقدار مصرف اولیه ۳۰ میلی گرم وریدی یا ۶۰ میلی گرم عضلانی است که با ۳۰ میلی گرم عضلانی یا وریدی هر ۶ ساعت ( حداکثر ۱۲۰ میلی گرم روزانه ) تا ۵ روز ادامه می یابد .
- در بیماران بالاتر از ۶۵ سال ،کمتر از ۵۰ کیلوگرم و یا میتلایان به اختلالات کلیوی ، مقدار اولیه ۱۵ میلی گرم وریدی یا ۳۰ میلی گرم عضلانی است که می تواند با مقدار ۱۵ میلی گرم (عضلانی یا وریدی ) هر ۶ ساعت (حداکثر ۶۰ میلی گرم روزانه ) تا ۵ روز ادامه داد .
- به دلیل احتمال تشکیل هماتوم در تزریق عضلانی کترولاک ، تزریق وریدی ترجیح داده می شود . در صورت انفوزیون وریدی (۵ میلی گرم در ساعت ) اثرات بهتری میتوان اخذ کرد .
- حداکثر زمان مصرف دارو ۵ روز می باشد .
اثرات جانبی :
کترولاک سبب مهار چسبندگی پلاکت (aggregation) می شود . بنابراین نباید در بیماران در معرض خطر خونریزی مصرف شود .
- با مصرف بیش از ۵ روز این دارو احتمال بروز خونریزی افزایش خواهد یافت (خونریزی گوارشی و خونریزی محل عمل)
- کترولاک ساخت پروستاگلندین را در کلیه ها مهار می کند و میتواند موجب اختلال عملکرد کلیوی شود ، در صورت تجویز کمتر از ۵ روز ، خطر مسمومیت کلیوی جزئی خواهد بود .
ایبوپروفن : ایبوپروفن نیز شبیه به کترولاک می باشد و همانند کترولاک یک ضد التهاب غیر استروئیدی (NSAID) است . ایبوپروفن خاصیتی شبیه به اپیوئید ها دارد و برای درمان کوتاه مدت جهت کنترل درد بیخطر می باشد . برخلاف کترولاک ، دوره درمانی با ایبوپروفن محدودیت ندارد . ایبوپروفن تزریقی معمولا برای یک دوره ۲۴ تا ۴۸ ساعته استفاده می شود ، عوارض جدی در این دوره درمانی شایع نیست .
استامینوفن : تزریق وریدی استامینوفن در سال ۲۰۱۰ جهت کنترل درد و تب پس از عمل جراحی در بیمارانی که قادر به دریافت استامینوفن خوراکی یا رکتال نیستند ، مورد تائید قرار گرفت . استامینوفن در بیمارانی که تحت عمل جراحی قرار گرفته اند دارای خاصیت اوپیوئیدی مختصر است . استامینوفن هیچ فعالیت ضد التهابی ندارد ، که این یکی از مضرات عمده آن در بیمارانی است که غالبا در نتیجه التهاب سیستمیک ، دچار دردهای موضعی هستند .
ج) بنزودیازپین ها
بنزودیازپین ها یکی از دارو های آرامبخش رایج و پر مصرفی در بخش ICU محسوب می شوند . زیرا معمولا مصرف آنها ایمن بوده و آرامبخشی (sedation) آنها با فراموشی توام می باشد .
- بنزودیازپین ها در محلول در چربی هستند و استفاده مکرر آنها سبب تجمع دارو در مغز می شود . این ویژگی ، باعث طولانی شدن ناخواسته آرامبخشی ، حتی پس از قطع مصرف دارو می شود .
- دوز موثر بنزودیازپین در سالمندان و بیماران مبتلا نارسایی کبد یا کلیه کمتر می باشد .
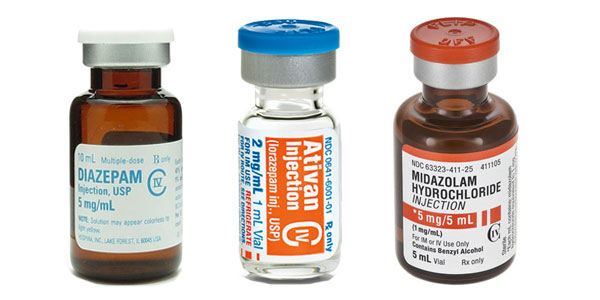
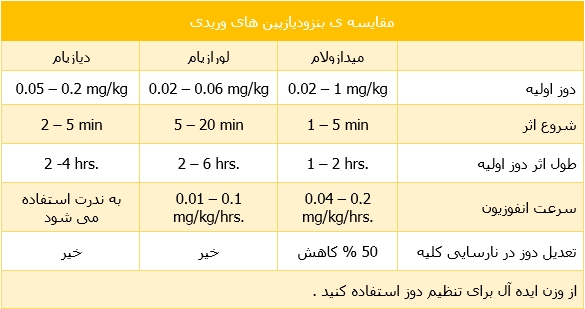
- دارو های بنزودیازپینی که میتوان به صورت وریدی استفاده کرد عبارتند از : میدازولام ، لورازپام و دیازپام
به دلیل تمایل تجمع در بافت چربی ، مقدار تجویز این دارو ها را باید بر اساس وزن ایده آل بدن (ideal body weight) تنظیم کرد .
میدازولام : برای آرامبخشی کوتاه مدت داروی انتخابی است زیرا سریعترین شروع اثر و کوتاه ترین مدت اثر را دارد . به دلیل طول اثر کوتاه آن ، معمولا به صورت انفوزیون مصرف می شود . با این وجود اگر انفوزیون آن بیش از چند ساعت طولانی شود به دلیل تجمع دارو در بافت مغز اثرات طولانی تر ایجاد خواهد شد .
لورازپام : در بین بنزودیازپین های وریدی ، آهسته ترین شروع اثر را دارد . این دارو به دلیل طولانی بودن مدت اثر برای آرامبخشی طولانی مدت کاربرد دارد (مثلا در بیماران وابسته به ونتیلاتور) . با این حال مصارف طولانی مدت لورازپام میتواند خطر مسمومیت ناشی از پروپیلن گلیکون را افزایش دهد.
دیازپام : به علت خطر آرامبخشی بیش از حد (oversedation) و سمیت با پروپیلن گلیکون ، کم مصرف ترین بنزودیازپین وریدی محسوب میشود و آخرین اولویت را در بنزودیازپین های وریدی دارد .
اثرات جانبی :
- افت فشار
- تضعیف تنفسی
- آرامسازی و خواب آلودگی بیش از حد
در زیر برخی عوارض اصلی این دارو ها را می بینمیم :
- مسمومیت با پروپیلن گلیکون
- سندروم محرومیت دارویی
- تداخلات دارویی
به منظور افزایش قابلیت انحلال پذیری داروی ، به فراورده های وریدی لورازپام و دیازپام حاوی پروپیلن گلیکون افزوده می شود . تجویز طولانی مدت پروپیلن گلیکون میتواند مجب نوعی مسمومیت با این ماده شود که با آژیتاسیون ، اسیدوز متابولیک ، کاهش فشار خون و تشنج مشخص میگردد .
- مسمومیت پروپیلن گلیکون در ۶۶ – ۱۹ درصد از بیماران بخش ICU که به مدت بیش از ۲ روز با دوز های بالای لورازپام یا دیازپام وریدی تحت درمان بوده اند گزارش شده است .
- استفاده از میدازولام میتواند خطر بروز مسمومیت با پروپیلن گلیکون را کاهش دهد .
قطع مصرف بنزودیازپین ها متعاقب مصارف طولانی مدت آنها سبب بروز سندروم محرومیت (withdrawal) می شود که شامل علائمی مانند آژیتاسیون ، اختلال در درک زمان و مکان (Disorientation) ، توهم و تشنج می باشد . پیش بینی خطر سندروم محرومیت کاری دشوار است .
داروهایی که میتوانند سبب تداخل در متابولیسم دیازپام و میدازولام شوند عبارتند از :
- اریتروماسین
- فلوکونازون
- دیلتیازم
- وراپامیل
- امپرازول
البته مهمترین تداخل مربوط به تداخل میدازولام و اریترومایسن است . این دو دارو هرگز نباید همزمان با هم تجویز شوند . متابولیسم لورازپام تحت تاثیر دیگر دارو ها قرار نمیگیرد .
تئوفیلین اثرات آنتاگونیستی روی بنزودیازپین ها دارد . از آمینوفیلین وریدی (۱۱۰ میلیگرم طی ۵ دقیقه) برای بیدارسازی بیمار پس از دریافت بنزودیازپین ها استفاده میشود .
د) سایر دارو ها
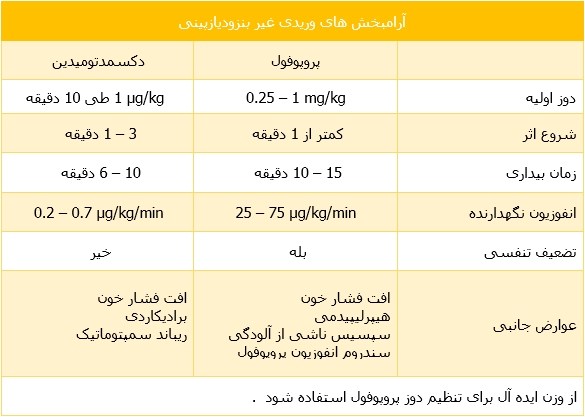
پروپوفول :
پروپوفول یک آرام بخش سریع الاثر است که برای القاء و حفظ بیهوشی عمومی استفاده میشود . در بخش ICU برای ایجاد sedation کوتاه جهت انجام برخی تکنیک های تشخیصی یا درمانی استفاده می شود . اما به علت عوارض جانبی آن استفاده گسترده تر توصیه نمی شود .
آماده سازی و مقدار مصرف :
پروپوفول در امولسیون لیپید ۱۰ درصد ارائه می شود که از این نظر بسیار شبیه به محلول اینترالیپید ۱۰ درصد است که در فرمول های TPN به کار میرود . در جدول زیر مقادیر انفوزین و دوز بلوس پروپوفول نشان داده شده است . پروپوفول را باید بر حسب وزن ایده آل بدن محاسبه کرد و در نارسایی کبدی و کلیوی نیازی به تعدیل دوز نمی باشد .
- به دلیل اثرات تضعیف کننده ی تنفسی ، این دارو را باید تحت نظر دقیق و در حین تهویه کنترل شده تجویز کرد .
- به دنبال دوز بولوس پروپوفول ، کاهش فشار خون اغلب مشاهده می شود . افت فشار خون به ویژه در سالمندان و مبتلایان به نارسایی قلبی و هیپوولمی شایع است .
- واکنش های آنافیلاکتیک شایع نیست اما در صورت بروز می تواند شدید باشد .
- به دلیل وجود امولسیون چربی امکان هیپر تری گلیسریدمی پس از مصرف طولانی مدت پروپوفول (بیش از ۷۲ ساعت) وجود دارد .

سندروم انفوزیون پروپوفول :
پروپوفول میتواند یک واکنش های ایدیوسنکراتیک نادر اما کشنده ایجاد کند که با شروغ ناگهانی برادی کاردی ، نارسایی قلبی ، اسیدوز لاکتیک ، هیپرلیپیدمی و رابدومیلوز مشخص گردد . این مجموع علائم را سندروم انفوزیون پروپوفول می نامند که معمولا متعاقب انفوزیون طولانی مدت با دوز بالا (بیش از ۶ – ۴ میلیگرم/کیلوگرم /ساعت به مدت بیش از ۴۸ – ۲۴ ساعت) ایجاد می شود . میزان مرگ و میر این سندروم حتی پس از قطع دارو ، بیش از ۸۰ درصد است .
دکسمدتومیدین :
یک آگونیست انتخابی آلفادو آدرنرژیک است که میتواند اثرات آرام بخشی بدون عوارض تنفسی ایجاد نماید . به دلیل اثر کوتاه به صورت انفوزیون مداوم وریدی استفاده می گردد .
به دلیل عدم تضعیف تنفسی این دارو برای آرام سازی بیماران متعاقب جداسازی از ونتیلاتور مناسب است . اما حد اکثر مدت مصرف دارو کمتر از ۲۴ ساعت است و این موضوع مصرف دارو را محدود است .
- کاهش فشار خون (۳۰%)
- برادی کاردی (۸۰%)
- پس از قطع دارو امکان بی قراری و تحریکات مجدد سمپاتیک وجود دارد (Sympathetic Rebound) .
بدلیل این خطرات ، طول زمان انفوزیون نباید بیش از ۲۴ ساعت به طول بیانجامد .
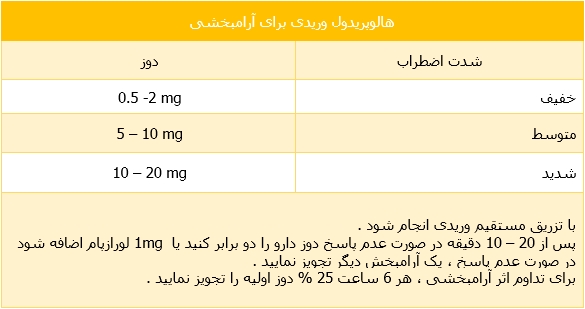
هالوپریدول :
یکی از مزایای هالوپریدول اثرات آرام بخشی آن بدون اثرات جانبی قلبی و تنفسی است . توسط FDA ، تجویز وریدی آن توصیه نشده اما تزریق وریدی آن از جانب انجمن طبی مراقبت های ویژه ایمن و موثر تشخیص داده شده و توصیه شده است .
مصارف بالینی :
- به دلیل اثرات تاخیری (۲۰ – ۱۰ دقیقه پس از تزریق ) ، هالوپریدول برای کنترل سریع اضطراب توصیه نمی شود .
- برای آرامسازی بیماران دچار دلیریوم مناسب است .
- به دلیل عدم سرکوب تنفسی ، هالوپریدول برای آرام بخشی بیماران متعاقب جداسازی از ونتیلاتور مناسب است .
 اثرات اکستراپیریمیدال یکی از عوارض شناخته شده هالوپریدول است ، که البته بروز این عارضه در مصرف وریدی آن مشخص نیست . مصرف هالوپریدول در بیماران پارکینسونی مجاز نیست .
اثرات اکستراپیریمیدال یکی از عوارض شناخته شده هالوپریدول است ، که البته بروز این عارضه در مصرف وریدی آن مشخص نیست . مصرف هالوپریدول در بیماران پارکینسونی مجاز نیست .
هالوپریدول ، فاصله QT را در الکتروکاردیوگرام طولانی می کند و میتواند زمینه را برای بروز تاکیکاردی بطنی پلی مورفیک موسوم به تورساددپوینت (Torsades de pointes) فراهم نماید . بروز این تاکی آریتمی در مصرف هالوپریدول ۴ – ۳ درصد می باشد . بنابراین در بیمارانی فاصله QT طولانی دارند ، هرگز نباید از هالوپریدول استفاده شود .
سندروم بد خیم نورولپتیک (Neuroleptic malignant syndrome) نیز یکی دیگر از عوارض هالوپریدول است . این سندروم نوعی واکنش ایدیوسنکراتیک است . بروز تب بدون علت در بیماران دریافت کننده هالوپریدول ، می تواند ما را به بروز این سندروم مظنون نماید .
انفوزیون طولانی مدت آرامبخش ها و مخدر ها ، سبب تجمع پیشرونده دارو و تداوم آرامبخشی ، حتی پس از قطع انفوزیون می شود . این مسئله می تواند جدا کردن بیمار از ونتیلاتور را به تاخیر انداخته و اقامت بیمار در بخش ICU را طولانی کند . وقتی که تجویز آرامبخش بیش از ۲۴ ساعت طول میکشد و علائم بهبودی در بیمار ظاهر می شود ، انفوزیون باید در طول روز به طور متناوب قطع شود تا زمانی که بیمار شروع به بیدار شدن نماید .
برگرفته از :
- اصول مراقبت های ویژه ICU مارینو ( ترجمه دکتر امید مرادی مقدم – پوران سامی )
- کتابچه ICU ( ترجمه شاهرخ علی نیا )
- The Little ICU Book 2017 ( نویسنده : Paul L. Marino, Samuel M. Galvagno )
تهیه ، تنظیم و گرد آوری مطلب :
- صادق دهقانی زاده
 the nursing station ایستگاه پرستاری
the nursing station ایستگاه پرستاری




خلاصه و مفید عالی بود اقای دهقان زاده